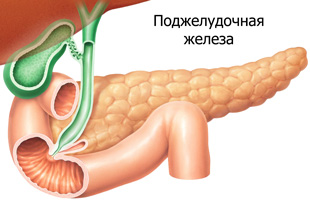
 Воспалительное поражение поджелудочной железы называется панкреатитом. К болезни склонны лица с ожирением, регулярно нарушающие правила рационального питания, злоупотребляющие алкоголем и страдающие от хронических патологий ЖКТ. Состояние чревато отмиранием отдельных участков панкреаса (панкреонекрозом), развитием сильной интоксикации организма и летальным исходом. Перед началом лечения воспаления поджелудочной в домашних условиях следует убедиться, что жизни больного ничего не угрожает. Оптимальным выходом является обращение к врачу.
Воспалительное поражение поджелудочной железы называется панкреатитом. К болезни склонны лица с ожирением, регулярно нарушающие правила рационального питания, злоупотребляющие алкоголем и страдающие от хронических патологий ЖКТ. Состояние чревато отмиранием отдельных участков панкреаса (панкреонекрозом), развитием сильной интоксикации организма и летальным исходом. Перед началом лечения воспаления поджелудочной в домашних условиях следует убедиться, что жизни больного ничего не угрожает. Оптимальным выходом является обращение к врачу.
- Почему воспалилась поджелудочная
- Суть панкреатита как заболевания
- Острая форма панкреатита
- Хроническая форма панкреатита
- Как распознать воспаление поджелудочной
- Хроническое воспаление поджелудочной
- Осложнения
- Можно ли лечиться самостоятельно
- Первая помощь больному
- Обследование при панкреатите
- Как лечат воспаление поджелудочной железы
- Медикаментозное лечение
- Диетотерапия
- Это интересно!
- Можно ли лечиться народными способами
- Профилактика заболевания
- Заключение
Почему воспалилась поджелудочная
Панкреатит относят к полиэтиологическим патологиям, способным развиваться при воздействии многих факторов. Наиболее неблагоприятно на состояние поджелудочной влияет низкое качество питания. Органу вредит:
- алкоголь;
- злоупотребление насыщенной углеводами пищей;
- злоупотребление жирной едой, жаренной;
- регулярное употребление пищевых и ароматических добавок, консервантов;
- переедание;
- несбалансированность питания (соотношения БЖУ);
- употребление раздражающих продуктов (специй, богатых кислотами, грубыми волокнами продуктов, стимуляторов секреции);
- нарушение режима питания (нерегулярные приемы пищи с длительными интервалами);
- температурное раздражение (употребление горячих или холодных блюд и напитков).
У 60% больных с острой формой панкреатита заболевание проявляет себя вскоре после застолья с обильным употреблением жирной пищи и спиртных напитков. К провокаторам патологии также относят факторы, не связанные с пищевыми привычками:
- курение;
- прием медикаментов (гормоны, КОКи, диуретики, антибиотики);
- инфекционные заболевания ЖКТ (бактериальные, вирусные, паразитарные);
- травмы живота;
- стрессовые ситуации, перенапряжение;
- аутоиммунные расстройства;
- нарушения метаболизма;
- врожденные аномалии строения панкреаса.
Риск развития панкреатита резко повышается для лиц, чьи близкие родственники столкнулись с аналогичной проблемой (доказан факт генетической предрасположенности к болезни). Также вероятность развития патологии увеличивают острые и хронические заболевания органов пищеварительного тракта (гастрит, дуоденит, холецистит, ЖКБ). Чаще всего воспаление поджелудочной железы вызывает воздействие сразу нескольких причин (например, наличие хронической болезни, стресс и переедание). Приступая к лечению в домашних условиях, следует в обязательном порядке определить причины и постараться устранить их.
Суть панкреатита как заболевания
Панкреатит — воспаление тканей поджелудочной железы, сопровождающееся инфильтративными, дегенератическими или некротическими изменениями в структуре органа.
Панкреас вырабатывает панкреатический сок — субстанцию, насыщенную ферментами и различными биоактивными веществами, необходимыми для оптимального переваривания жиров, белков и углеводов. Ферменты синтезируются в неактивном состоянии. При контакте сока с желчью в общем протоке перед выходом в ДПК (двенадцатиперстную кишку), ферменты активизируются и приобретают способность расщеплять сложные молекулы пищевых продуктов на более простые для их усвоения. При нехватке панкреатического сока процесс переваривания не может происходить полноценно, а полезные компоненты из пищи не усваиваются в полной мере.
При отечности стенок протоков или тканей самой железы в ее протоках повышается давление, может происходить обратный заброс панкреатического сока. Если при этом он контактирует с желчью, ферменты активизируются преждевременно и начинают повреждать саму железу (по сути, переваривать ее). Процесс сопровождается некротическими изменениями в структуре органа, общим отравлением организма, попаданием ферментов непосредственно в кровоток, что чревато повреждением всех органолептических систем и летальным исходом.
Острая форма панкреатита
Острое воспаление может иметь отечный или некротический характер. В первом случае имеет место застой панкреатического сока внутри железы на фоне отечности интерстициального пространства. Состояние выступает начальной формой панкреатита и может иметь два варианта течения — разрешиться самостоятельно или под действием медикаментов, либо привести к некротическим изменениям в железе. Таковые могут происходить без вмешательства инфекционных агентов и развиваться по трем типам:
- геморрагический — разрушения происходят интенсивно, приводят к кровоизлияниям;
- жировой — разрушению подлежат липидные оболочки клеток, что сопровождается отмиранием тканей железы;
- смешанный — включает оба вида патологических изменених в железе.
При инфицировании тканей развивается септический панкреонекроз. Процесс сопровождается гнойным очаговым или диффузным расплавлением тканей, приводит к формированию абсцессов или флегмоны. При правильном и своевременном лечении острого панкреатита возможно полное или частичное восстановление структуры и функций поджелудочной железы.
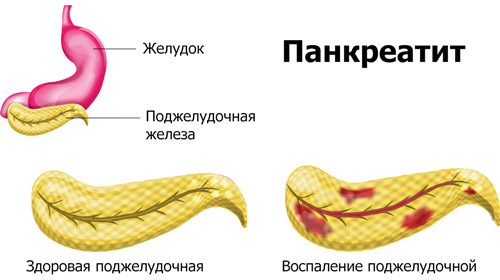
Хроническая форма панкреатита
Хроническое воспаление поджелудочной развивается на фоне неправильного лечения острой формы (или при отсутствии терапии), хронических патологий ЖКТ. Сопровождается вялотекущими постадийными воспалительными и дегенеративными изменениями внутри органа, бывает нескольких типов:
- кальцифицирующий — наблюдается атрофия тканей поджелудочной, стеноз протоков, застойные явления с образованием панкреатических конкрементов;
- воспалительный — сопровождается атрофическими процессами в паренхиме панкреаса и замещении ее участков соединительной тканью;
- обструктивный — возникает при закупорке протоков и не сопровождается образованием камней.
Фиброз поджелудочной железы подразумевает разрастание фиброзной ткани внутри органа (с повреждением протоков и паренхимы), сопровождается выраженной секреторной недостаточностью и развивается на фоне любого из типов хронического панкреатита.
Как распознать воспаление поджелудочной
Проявления панкреатита зависят от его формы. Для острого течения характерное резкое появление симптоматики и значительное ухудшение самочувствия больного. Чаще всего приступ начинается спустя 1,5-2 часа после употребления тяжелой пищи или алкогольного возлияния. Первыми признаками развивающегося воспаления поджелудочной являются тяжесть в животе, головная боль, головокружение, резкая потеря аппетита. В дальнейшем возникают специфические симптомы:
- колющие, режущие, схваткообразные опоясывающие боли в животе (чаще всего под ребрами);
- тошнота, многократная рвота, не приносящая облегчения (в первых порциях рвотных масс можно обнаружить непереваренные частицы пищи, в дальнейшем происходит рвота водой или с примесями желчи);
- общие нарушения (больной становится бледным, может повыситься температура тела, давление падает, а пульс ускоряется, возможна потеря сознания).
При локализованном воспалении поджелудочной возможны вариации болевых ощущений. Так, при поражении «хвоста» органа боли сосредоточиваются в области левого подреберья. Вовлечение в патологический процесс «тела» железы обуславливает центральное положение болей (сразу под грудиной). При воспалении «головки» поджелудочной пациентов беспокоят правосторонние боли.
Если воспаление затрагивает общий для желчного и поджелудочной проток, у пациента возникают симптомы механической желтухи: появляется иктеричность склер глаз и слизистых оболочек, кожный зуд.
При реактивном течении острого панкреатита ткани железы некротизируются, а ее ферменты попадают в системный кровоток. При этом нарастают признаки общей интоксикации организма — слабость, головокружение, тошнота, лихорадка, понос, нарушения мочеиспускания. При таком течении заболевания возможен летальный исход.
Особую опасность представляют септические поражения органа. При появлении абсцессов, заполненных гноем кист возможно повреждение капсулы панкреаса, попадание гнойного содержимого в брюшную полость и развитие перитонита. К общим признакам интоксикации добавляется доскообразное напряжение передней брюшной стенки и кинжальные опоясывающие боли.
Хроническое воспаление поджелудочной
Вялотекущее повреждение железы имеет менее выраженную клиническую картину. Симптомы проявляются слабо, частично нарушают работоспособность больного. Приступы провоцируют физические нагрузки и употребление вредной пищи, алкоголя, стрессы. У пациента возникают ноющие, колющие или тупые опоясывающие боли в животе. Нередко наблюдаются изменения консистенции и частоты стула (в сторону поноса). Острые признаки нарушений в работе панкреаса проявляются на протяжении нескольких часов или дней, а затем постепенно идут на спад.
В периоды ремиссии (когда выраженные симптомы отсутствуют) больные страдают от чередующихся поносов и запоров, отрыжки с неприятным запахом, чувства тяжести в животе и метеоризма. При длительном течении хронического панкреатита возможно снижение массы тела, признаки авитаминоза (поскольку нарушается всасывание нутриентов), тупые боли в животе.
Хронический панкреатит опасен тем, что вялотекущее воспаление ведет к необратимым изменениям в структуре железы. Кроме того, возможно образование различных опухолевых структур.
Осложнения
Неконтролируемое развитие острого панкреатита ведет к различного рода осложнениям. Часть из них проявляются вскоре после начала острого приступа и связаны с попаданием ферментов в системное кровообращение. К таковым относят:
- повреждения органов ЖКТ (язвы, нарушения иннервации);
- повреждения других органов вплоть до их недостаточности (почечная, сердечная, печеночная недостаточность);
- синдром внутрисосудистого диссеминированного свертывания крови;
- интоксикационный психоз;
- токсический шок;
- сахарный диабет (при повреждении островков Лангерганса).
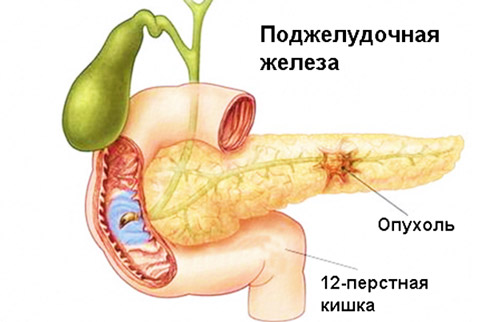
Поздние осложнения проявляются на протяжении 1-2 недель и чаще связаны с присоединением инфекции к некротическому процессу. В результате инфицирования поврежденных тканей возможно образование опухолей и кист, абсцессов и свищей, пневмонии, плеврита, перитонита.
Хронический панкреатит чреват образованием злокачественных и доброкачественных опухолей, абсцессов и кист, асцитом (скоплением жидкости в брюшной полости) перитонитом, истощением организма и другими неблагоприятными последствиями. Статистические сведения свидетельствуют о частом развитии осложнений на фоне алкогольных панкреатитов. Такие же воспаления поджелудочной чаще остаются без внимания и не лечатся соответствующим образом, а поэтому имеют высокий процент летальности. Неблагоприятные прогнозы актуальны для пожилых пациентов с хроническим панкреатитом, поскольку патология протекает на фоне других вялотекущих заболеваний и сопровождается значительным угасанием функций иммунитета, регенеративной способности тканей.
Можно ли лечиться самостоятельно
Панкреатит в любой форме считается очень опасным заболеванием из-за высокого риска осложнений. Необратимые изменения в железе могут привести к необходимости хирургического вмешательства для частичного или полного удаления органа. Только по симптомам тяжело определить степень тяжести воспалительного процесса, а тем более предугадать его последствия.
С признаками воспаления поджелудочной железы лучше не проводить лечение в домашних условиях, а обратиться за помощью к врачу. При острой форме болезни нужна срочная госпитализация. Хронический панкреатит можно лечить в амбулаторном режиме, убедившись что особой опасности для жизни больного нет.
Первая помощь больному
При возникновении острых опоясывающих болей, тошноты и рвоты следует оценить состояние больного. Если наблюдается бледность кожных покровов, лихорадка, неукротимые рвотные позывы, нарушения сознания, нужно в срочном порядке вызвать скорую помощь или как можно быстрее доставить больного в медицинское учреждение. Если больной находится в сознании, его следует уложить (помочь принять то положение тела, при котором ослабевают боли), обеспечить доступ свежего воздуха. Дальнейшая тактика действий:
- приложить к месту боли сухой холод (пакет или грелку со льдом, обернутые в ткань) на 20 минут, после перерыва повторить процедуру;
- дать спазмолитический препарат (2 таблетки Но-Шпы, Бускопан, Спазмалгон);
- вызвать скорую помощь;
- до приезда медиков больше не давать больному никаких медикаментов, не предлагать еду и напитки (кроме чистой негазированной воды);
- сообщить медикам время приема спазмолитиков, название препарата и принятую дозу.
С помощью холода и спазмолитиков можно купировать приступ хронического панкреатита в домашних условиях. Однако после улучшения состояния больному лучше обратиться к врачу, чтобы выяснить причину воспалительного процесса и начать правильную терапию.
Обследование при панкреатите
Лечением воспаления поджелудочной железы занимается врач-гастроэнтеролог. На первой консультации специалист опрашивает больного, собирает анамнез, проводит осмотр. Пальпаторное обследование брюшной полости позволяет выявить зоны болезненности, предположить причины происхождения дискомфорта и место локализации воспалительного процесса. Для определения интенсивности патологических изменений и их сути потребуется лабораторное и инструментальное обследование. Процедуры и их назначение описаны в таблице ниже.
Таблица — Диагностика воспаления поджелудочной железы
| Метод диагностики | Значение | Возможные результаты |
| Клинический анализ крови | Определяет наличие и интенсивность воспалительного процесса в организме | Увеличенное количество лейкоцитов Повышенное СОЭ |
| Биохимический анализ крови и ИФА | Определяют концентрацию биоактивных веществ, витаминов, электролитов, пигментов | Увеличенные концентрации ферментов поджелудочной Повышенная концентрация билирубина Снижение количества общего белка (альбумина) |
| Анализ мочи | Отражает состояние мочевыделительной системы | Могут быть обнаружены амилаза, белок, эритроциты, повышенная концентрация мочевины |
| Анализ на уровень глюкозы | Отражает качество выделения и восприятия инсулина | Повышенная концентрация сахара указывает на повреждение островков Лангерганса и развитие сахарного диабета |
| УЗИ поджелудочной и печени | Отражают состояние и размеры внутренних органов, проходимость протоков | Могут быть выявлены нарушения эхогенности, подтвержден воспалительный процесс, наличие обструкции протоков |
| МРТ или КТ | Качественно отражают структуру органа | Определяют место локализации дегенеративных изменений, стеноза или обструкции протоков, наличие конкрементов |
Для оценки состояния желудка и 12-перстной кишки может быть назначена фиброгастродуоденоскопия. Если диагностических мероприятий оказывается недостаточно для постановки диагноза, проводят лапароскопическое обследование с помощью оптического оборудования, введенного в брюшную полость. Так врачи могут быстро дифференцировать поражение поджелудочной железы с язвенными дефектами ЖКТ, аппендицитом, кишечной непроходимостью и другими патологиями. При необходимости диагностическую лапароскопию сочетают с хирургической операцией.
Как лечат воспаление поджелудочной железы
Лечение как острого, так и хронического панкреатита требует комплексного подхода. Первичной задачей является полная разгрузка железы. Для этого больному показано голодание и покой на несколько дней. В тяжелых случаях постельный режим продляют, а пациенту назначают парентеральное питание. Физические нагрузки исключают полностью.
Работу поврежденного органа корректируют с помощью медикаментов. Для этого назначают средства, подавляющие секрецию поджелудочного сока, снижающие кислотность желудочного содержимого, заместительную ферментную терапию и строгую диету. Следующей задачей является восстановление нормального оттока панкреатического сока и стимуляция регенеративных процессов в железе. Параллельно купируют болевой синдром, снимают интоксикацию организма. Острый панкреатит с риском панкреонекроза лечат исключительно в стационаре. При хронической форме может потребоваться госпитализация на время устранения острых проявлений, в дальнейшем терапию продолжают в амбулаторном режиме.
Медикаментозное лечение
Медикаментозную терапию должен подобрать врач. Нецелесообразное применение препаратов может не только не принести результата, но и ухудшить состояние больного. При лечении острого панкреатита большинство медикаментов вводят парентерально исключительно в больнице. Таблетированные препараты назначают после подавление острого воспалительного процесса. Медикаментозное лечение воспаления поджелудочной железы включает:
- спазмолитические средства — Платифиллин, Папаверин, Но-Шпа;
- препараты для подавления активности ферментов — Контрикал;
- глюкокортикоиды (при аутоиммунном поражении железы) — Преднизолон, Метилпреднизолон;
- антибиотики — при инфекционных процессах в тканях органа (Амоксициллин, Ципрофлоксацин, Цефтриаксон);
- средства для нормализации перистальтики — Церукал, Домперидон, Ганатон;
- средства для снижения секреторной функции — Омепразол, Ранитидин, Алмагель;
- препараты заместительной терапии — Креон, Пангрол, Панзинорм.
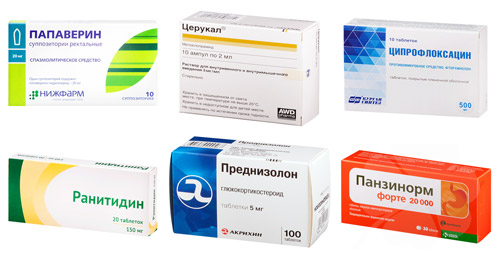
При необходимости назначают желчегонные препараты (Аллохол, Экстракт расторопши). При острой интоксикации проводят дезинтоксикационную терапию (Реосорбилакт, Маннит, Реополиглюкин). При развитии сахарного диабета вводят инсулин. Для стимуляции процессов восстановления назначают витаминные препараты (витамины группы В, токоферол, ретинол, аскорбиновую, никотиновую кислоты).
Диетотерапия
При остром состоянии и рецидиве хронического панкреатита (при удовлетворительном состоянии больного) на 2-3 дня назначают голодание. Больной может употреблять только чистую воду, слабый чай, отвар шиповника. После голодания в рацион вводят слизистые каши, пюре из отварных овощей. На 6-7 день меню обогащают пюре и суфле из нежирного мяса (индейка или курица), рыбы, творога. Постепенно в рацион вводят вчерашний хлеб, галетное печенье, макаронные изделия, нежирные молочные продукты, яйца. В последнюю очередь вводятся различные сорта мяса (говядина, телятина, крольчатина), низкокалорийные десерты (зефир, пастила). Подробный список запрещенных и разрешенных продуктов при панкреатите приведен в таблице ниже.
Таблица — Продукты для меню при воспалении поджелудочной железы
| Категория продуктов | Можно есть | Особенности употребления | Нельзя есть |
| Хлебобулочные и макаронные изделия | Вчерашний хлеб Сухое печенье Несдобная выпечка Макароны из твердых сортов пшеницы | Макароны готовят с добавление оливкового или другого растительного масла Желательно не сочетать с мясом | Свежий хлеб Черный хлеб Цельнозерновой хлеб Сдоба Магазинное печенье Низкосортные макароны |
| Крупы | Рис Манка Гречка Овсянка Пшеничная крупа | Готовят разваренные каши на воде с добавлением сливочного масла (5 г на порцию) | Перловка Пшено Ячменная крупа Молочные каши |
| Мясо и рыба | Курица Индейка Кролик Телятина Говядина Язык Окунь Треска Судак Камбала | Готовят блюда из фарша, мясные суфле Удаляют кожицу и жировые включения Бульоны запрещены | Свинина Субпродукты Утка Гусь Карп Скумбрия Сельдь Семга Сом Белуга Толстолоб |
| Молочные изделия и яйца | Кефир Ряженка Домашний йогурт Творог Твердый сыр Яйца | Молочные продукты должны быть обезжиренными, без вкусовых добавок Из творога готовят суфле Яйца готовят всмятку или паровой омлет | Цельное молоко Сметана Сливки Домашний творог Яйца вкрутую, глазунья |
| Овощи | Картофель Свекла Морковь Цветная капуста Брокколи Авокадо | Овощи отваривают, максимально измельчают или перебивают в пюре На овощах готовят бульоны | Бобовые Сельдерей Редис Шпинат Щавель Лук Чеснок Грибы |
| Фрукты | Яблоки Груши Бананы Чернослив Курага | Фрукты запекают Ягоды и запрещенные фрукты используют для приготовления киселей Сухофрукты распаривают перед употреблением | Цитрусовые Кислые фрукты Ягоды Виноград Финики Изюм |
| Напитки | Слабый черный или травяной чай Отвар шиповника Напитки из цикория Чистая вода без газа Компот | Возможно добавление небольшого количества молока | Крепкий чай и кофе Любая газировка Алкоголь Фруктовые соки |
| Десерты | Запеканки из творога Зефир Мармелад Пастила Кисель | Желательно выбирать десерты с минимальным содержанием сахара | Любые кондитерские изделия Мед Сладкие десерты |
Общие правила диеты сводятся к дробному режиму питания (малыми порциями, через равные интервалы времени). Все блюда и напитки подают теплыми. Все продукты готовят на пару или отваривают. Жаренье и запекание до хрустящей корочки запрещено. Важно соблюдать питьевой режим (до 2 л воды в сутки). Из рациона исключают все стимуляторы секреции, раздражающие и газообразующие продукты: кондитерку, сдобу, копчености, колбасы, маринады, соления, фастфуд, полуфабрикаты.
При остром панкреатите строжайшую диету соблюдают 10-15 дней. Затем постепенно рацион расширяют. Общая продолжительность диеты составляет 3-6 месяцев (в зависимости от тяжести воспаления). Точные сроки диетотерапии должен указать врач. Преждевременное нарушение диетического питания ведет к ухудшению состояния больного и повышает риск перехода воспаления панкреаса в хроническую форму.
Это интересно!
Ученые из Университета Глазго проанализировали результаты 16 исследований влияния препаратов из группы статинов на состояние поджелудочной железы. Обсуждаемые медикаменты назначают лицам с гиперхолестеринемией и атеросклерозом для снижения уровня холестерина в крови, профилактики инфаркта и инсульта.
Ранее считалось, что статины могут негативно влиять на состояние поджелудочной железы. Однако под руководством доктора Дэвида Прэйсса было доказано, что лица, принимающие статины на регулярной основе в среднем на 21% реже страдают от панкреатита (по сравнении с участниками из группы плацебо или принимающих фибраты).
Влияние статинов на панкреас продолжают изучать. Пока неизвестно, станут ли назначать данные препараты лицам из повышенной группы риска панкреатита, для профилактики воспаления поджелудочной.
Можно ли лечиться народными способами
Существует немало рекомендаций устранения воспаления поджелудочной посредством трав или продуктов. Народные советы не принесут пользы при остром панкреатите. Попытки нетрадиционного лечения могут привести к ухудшению состояния больного и усугублению патологического процесса. Фитотерапию или другие народные способы можно использовать только параллельно медикаментозной и диетотерапии, после согласования с врачом.
Лечение травами базируется на способности некоторых из них подавлять воспалительные изменения внутри организма. Важно не использовать растения, которые стимулируют секрецию или оказывают выраженный желчегонный эффект, поскольку такой подход может привести к неблагоприятным последствиям. Проверенные рецепты, которые можно использовать при панкреатите:
- масло черного тмина — употребляют по чайной ложке утром натощак;
- корень цикория — столовую ложку сырья заливают чашкой кипятка. настаивают полчаса, пьют в теплом виде;
- цветки бузины — столовую ложку сырья заливают стаканом кипятка, настаивают 40 минут, принимают по 1/4 стакана 3 раза в день после еды;
- брюссельская капуста — принимают по 100 мл сока 3 раза в день, в перерывах между едой.
Осторожно следует относиться к сборам, которые рекомендуют применять при панкреатите. Полынь, календула, золототысячник, девясил, пажитник, ромашка, тысячелистник могут усиливать желчеобразование и должны с осторожностью применяться при наличии конкрементов в желчном пузыре или поджелудочной.
Профилактика заболевания
Профилактика острого панкреатита или рецидивов его хронической формы сводится к рациональному и здоровому питанию, отказу от вредных привычек, нормализации режима дня, повышению стрессоустойчивости организма, избеганию психоэмоционального перенапряжения. При хронических патологиях ЖКТ (которые могут спровоцировать воспаление поджелудочной) следует придерживаться диеты, вовремя проходить профилактические обследования и курсы медикаментозной терапии. Важно избегать травм живота, проходить полноценную реабилитацию после оперативных вмешательств на брюшной полости.
Заключение
Воспаление поджелудочной или панкреатит — опасное состояние, которое не следует лечить собственными силами в домашних условиях. Из-за опасности его осложнений и вариативности патологических изменений в железе, лучше обратиться в медицинское учреждение, пройти полноценное обследование и заручиться поддержкой гастроэнтеролога.
Соблюдение всех врачебных рекомендаций относительно диеты и медикаментозной терапии поможет полностью подавить воспаление железы, предотвратить развитие осложнений и изменений в ее структуре. Правильное лечение острого панкреатита снижает риск перехода патологии в хроническую форму. Постоянное вялотекущее воспаление в железе может закончиться онкологическим заболеванием.
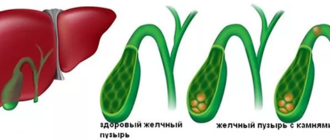
Нарушение работы поджелудочной железы часто провоцирует дискинезию желчного пузыря и формирование камней в нем. Заподозрить заболевание можно по простым симптомам. Все о ЖКБ и методах ее лечения читайте в статье по ссылке.

Встретят как старого лучшего друга, индивидуалки Петрозаводск, приятное время провождение гарантировано. На самом деле, это еще далеко не все причины, по которым стоит хотя бы один раз побывать в гостях у проститутки. Стильные индивидуалки Петрозаводск, сочные и сладкие, они такие заботливые и неуёмные, что сегодня у тебя будет лучший интимный досуг. Не отказывай себе в удовольствии.
 filin-cafe.ru
filin-cafe.ru