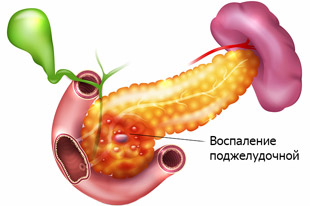
 Поджелудочная железа — орган ЖКТ, продуцирующий специальные ферменты для переваривания жиров, белков и углеводов, а также гормоны, поддерживающие метаболические процессы. Ее протоки открываются в 12-перстную кишку, поскольку именно здесь происходит основная переработка пищи. Хроническим панкреатитом называют рецидивирующее воспалительное заболевание поджелудочной, при котором наблюдаются морфологические изменения в ее структуре и постепенно угасают секреторные функции. Патология составляет около 10% всех гастроэнтерологических проблем, чаще поражает мужчин работоспособного возраста (от 30 до 50 лет).
Поджелудочная железа — орган ЖКТ, продуцирующий специальные ферменты для переваривания жиров, белков и углеводов, а также гормоны, поддерживающие метаболические процессы. Ее протоки открываются в 12-перстную кишку, поскольку именно здесь происходит основная переработка пищи. Хроническим панкреатитом называют рецидивирующее воспалительное заболевание поджелудочной, при котором наблюдаются морфологические изменения в ее структуре и постепенно угасают секреторные функции. Патология составляет около 10% всех гастроэнтерологических проблем, чаще поражает мужчин работоспособного возраста (от 30 до 50 лет).
- Механизм развития заболевания
- Почему возникает болезнь
- Классификация панкреатита
- Проявления патологии
- Неспецифические проявления
- Болевой синдром
- Диспепсия
- Осложнения патологии
- Диагностика хронического панкреатита
- Терапия хронического панкреатита
- Первая помощь при приступе
- Медикаментозная терапия
- Образ жизни и диета
- Хирургическое лечение
- Это интересно!
- Прогноз
- Профилактика
- Что запомнить
Механизм развития заболевания
Хронический панкреатит является следствием острого воспалительного процесса в поджелудочной. Его провоцирует застой ферментов внутри органа. В норме железа вырабатывает около 700 мл панкреатического сока в сутки, который покидает ее структуру путем рефлекторных механизмов. Секреторная функция напрямую зависит от качества питания и образа жизни, состояния других внутренних органов.
Застойные процессы сопровождаются замедлением синтеза ферментов и их преждевременной активацией. Эти вещества начинают расщеплять клетки панкреаса, что сопровождается воспалительными и инфильтративными изменениями. Отек тканей усугубляет застой, а рефлекс по выбросу сока поджелудочной железой нарушается. Патологические процессы повторяются, что увеличивает отек и усугубляет изменения.
Активность иммунной системы и прекращение действия провоцирующих факторов способствуют уменьшению воспаления, однако разрушенные клетки не успевают восстанавливаться. Патологические процессы становятся вялотекущими, влекут за собой деструктивные изменения в паренхиме органа (появляются фиброзные волокна и очаги некроза, а здоровые клетки погибают).
Для хронического панкреатита характерно волнообразное течение с периодами улучшения и ухудшения состояния больного. Присоединение инфекции и повторное возникновение ситуаций, провоцирующих застой, вызывают обострение патологии. При этом страдают паренхиматозные клетки органа, возникает стеноз (сужение) протоков, образуются конкременты. Необратимые изменения, спровоцированные хроническим панкреатитом, ведут к недостаточности железы (внешне- и внутрисекреторной), что неблагоприятно сказывается на состоянии всего организма.
Почему возникает болезнь
Острую, а затем и хроническую форму панкреатита могут запустить многие факторы. Принято разделять их на 2 группы. Первая включает экзогенное влияние (извне организма), вторая — внутренние проблемы (заболевания, нарушения обмена веществ). Возможные причины патологии описаны ниже.
Таблица — Провокаторы хронического панкреатита
| Группа | Причина | Влияние на организм и поджелудочную железу |
| Экзогенные | Употребление алкоголя (ежедневный прием 80 мл и более этанола или периодические обильные возлияния) | Спиртное токсично для панкреаса, провоцирует воспаление органов ЖКТ, вызывает некроз тканей, усиленную секрецию сока |
| Курение | Никотин стимулирует выработку пищеварительных соков, смолы отравляют организм | |
| Травмы (проникающие ранения, удары тупыми предметами в живот) | Вызывают кровоизлияние и развитие воспалительного процесса | |
| Нерациональное питание (переедание, голодовки, злоупотребление жирными, жареными, острыми блюдами, сладостями, белковой пищей) | Происходит нарушение рефлекторного выброса панкреатического сока, возникают благоприятные условия для его застоя Провоцируют хронические заболевания органов ЖКТ | |
| Прием медикаментов (сульфаниламидов, антибиотиков, гормонов, НПВС и др.) | Вызывают патологии ЖКТ, замедляют процессы регенерации, могут негативно влиять на трофику внутренних органов, смещать баланс микрофлоры | |
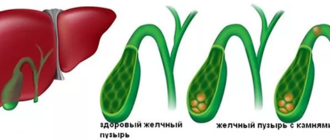
| Эндогенные | Патологии желчного пузыря (холецистит, желчнокаменная болезнь) | Блокируют проходимость общего протока, может быть заброс желчи в поджелудочную |
| Болезни желудка и 12-перстной кишки (язвы, воспаление, инфекции) | Нарушают функциональную активность панкреаса, провоцируют застой сока, могут стать причиной попадания бактерий и простейших в орган | |
| Расстройства кровообращения (атеросклероз, портальная гипертензия, сахарный диабет, повышенное давление) | Страдает трофика железы, в результате чего развивается воспаление | |
| Аллергия и аутоиммунные нарушения | Провоцируют иммунные атаки собственных тканей (аутоиммунный панкреатит) | |
| Генетические особенности | Выявлена наследственная предрасположенность к поражения панкреаса | |
| Аномалии развития органа | Перегибы, борозды, недоразвитие отдельных участков создает благоприятные условия для воспалительных и деструктивных изменений |
Согласно статистическим сведениям, более 40% случаев хронического панкреатита спровоцированы регулярным или периодическим злоупотреблением спиртными напитками. Приблизительно третья часть больных с таким диагнозом имеют проблемы с желчным пузырем в анамнезе. Около 20% случаев вызваны погрешностями в питании, выступают результатом обжорства или соблюдения строгих диет. На долю остальных причин (включая генетические, аутоиммунные, травматические) приходится не более 10% в общей сложности.
Классификация панкреатита
Хроническое воспаление поджелудочной железы можно различать по механизму развития на первичное и вторичное. Общепринятой классификации заболевания не существует. Основными критериями, по которым дифференцируют патологию, выступают клинические проявления, суть изменений в железе, тип функциональных расстройств.
По симптомам, которыми хронический панкреатит проявляется, его подразделяют на:
- болевой — в клинической картине преобладает болевой синдром, присутствующий постоянно или периодически повторяющийся;
- псевдотуморозный — сопровождается гипертрофическими изменениями в железе, сочетает признаки воспалительного и онкологического процессов;
- латентный — проявления слабые или отсутствуют, существенно не нарушают жизнь больного;
- сочетанный — одновременно есть признаки разных типов.
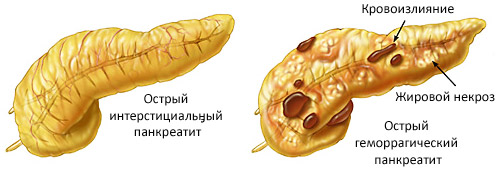
Течение патологии определяют, ориентируясь на особенности изменений в структуре панкреаса:
- кальцифицирующий панкреатит — сопровождается отложением кальцинатов и кальцификатов в дольках железы, атрофией тканей, стенозом протоков, образованием кист;
- обструктивный — развивается при закупорке главного или боковых протоков, сопровождается острыми застойными явлениями;
- инфильтративно-фиброзный — наблюдается атрофическое изменение органа с постепенными замещением клеток фиброзной тканью;
- фиброзно-склеротический — перерождение происходит в большей части железы, сопровождается сморщиванием и уменьшением ее в размерах.
Ориентируясь на суть нарушений синтеза ферментов поджелудочной, хронический панкреатит бывает гипер- и гипосекреторным. Сок вырабатывается в нормальном или увеличенном количестве, наблюдается переизбыток бикарбонатов, отмечается повышенная активность энзимов. Гипосекреторный тип характеризуется снижением концентрации ферментов и карбонатов при сохранении общего объема сока. Дуктулярный тип панкреатита сопровождается выработкой малого количества сока с нормальной концентрацией энзимов и повышенным содержанием бикарбонатов, что указывает на локализацию воспалительного процесса в протоках.
Проявления патологии
Хронический панкреатит развивается поэтапно. Его стадии врачи связывают с определенными временными промежутками:
- Начальная стадия. Охватывает период от манифестации заболевания, занимает около 5 лет, характеризуется воспалительными изменениями в структуре железы, может протекать латентно (скрыто).
- Основная. Сопряжена с разворачиванием полноценной клинической картины с фазами обострения и ремиссии, выпадает на период развития дистрофических и деструктивных процессов, длится до 10 лет.
- Стихание воспаления. Наступает через 7-15 лет после начала болезни, характеризуется замедлением дегенеративных процессов (если пациент адаптируется к жизни с панкреатитом) или развитием осложнений в виде новообразований ( при непрерывном воздействии неблагоприятных факторов).
Клиническая картина зависит от стадии и фазы патологии, обширности и интенсивности воспаления, наличия очагов некроза. Симптоматика хронического панкреатита включает болевой синдром, диспептические расстройства и общие изменения в состоянии человека. Явные признаки регистрируются в фазу обострения патологии.
Неспецифические проявления
Общие симптомы хронического панкреатита включают интоксикацию. Она спровоцирована попаданием ферментов в системный кровоток, присоединением инфекции либо параллельным поражением других внутренних органов. Неспецифические симптомы панкреатита включают:
- слабость, вялость, апатичное настроение, быструю утомляемость, снижение работоспособности, нарушения концентрации внимания;
- субфебрильная температура в начале воспалительных изменений, повышение показателей до 39-40 °С при некротических процессах или гнойных;
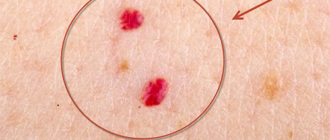
- красные «капли» в районе живота (пятна, которые не исчезают при надавливании);
- землисто-серый оттенок кожи (из-за скопления в организме токсинов).
Нарушения переработки питательных веществ ведут к авитаминозу (проявляется сухостью кожи, ломкостью волос, волос, ногтей), анемии (бледность, одышка), алиментарному истощению (существенные потери в весе, слабость мышц). Пациенты, у которых хронический панкреатит сочетается с патологиями желчного, может возникнуть желтуха (проявляется иктеричностью склер, слизистых, кожи, раздражительностью, нервозностью, расстройствами сна).
Если фиброзные или гнойно-некротические изменения распространяются на островки Лангерганса, развивается сахарный диабет, поскольку в данном участке поджелудочной вырабатывается инсулин. Тогда симптомы хронического панкреатита дополняются полиурией (выделением большого количества мочи), сильной жаждой, признаками обезвоживания (дряблость кожи, сухость слизистых, западение глаз), снижением артериального давления.
Болевой синдром
Неприятные ощущения в животе часто выступают первым проявлением хронического воспаления поджелудочной. Если воспалительные изменения панкреаса вялотекущие, боли ноющие, колющие, умеренной интенсивности. Они возникают преимущественно после приема пищи, усиливаются на фоне употребления спиртного, жирных и пряных блюд. Локализуются в верхней части живота (эпигастральная область), носят опоясывающий характер (сжимают тело по всей окружности, словно тугой ремень или обруч).
Острая фаза панкреатита сочетается с интенсивными, порой невыносимыми для пациента болями. Лицо человека приобретает страдальческий вид, кожа бледнеет, появляется холодная испарина. Неприятные ощущения постоянные или схваткообразные. В момент усиления болей пациент принимает вынужденную позу (чаще лежа с поджатыми ногами). Дискомфорт способен иррадиировать в левую лопатку, поясницу, околопупочную область.
Характерной особенностью хронического панкреатита считается малая эффективность обезболивающих и спазмолитических средств. Для ослабления симптома в условиях стационара могут применяться наркотические анальгетики.
Диспепсия
Воспаление поджелудочной, а также нехватка ферментов неблагоприятно сказываются на процессах пищеварения и метаболизма. О скором обострении может свидетельствовать участившаяся изжога (наступает через 30-60 минут после трапезы), отрыжка воздухом, кислый или горький привкус во рту, тяжесть (даже если съел человек очень мало). При обострении диспептические расстройствы выражены ярко и включают:
- тошноту (появляется одновременно с болью и тяжестью, провоцирует снижение аппетита либо полный отказ от пищи или жидкостей);
- рвоту (возникает перед резким усилением болей или на пике неприятных ощущений, не приносит облегчения, в массах определяется желчь);
- нарушения пищеварения (спустя 1-2 часа после еды у человека раздувает живот, возникает шумная и зловонная флатуленция, крутящие позывы в туалет);
- расстройства стула (чаще в сторону поноса, в фекалиях обнаруживаются непереваренные частички пищи, примеси жира).
Симптомы диспепсии сопровождают хронический панкреатит практически постоянно. В период ремиссии они менее выражены. В фазу обострения сбои пищеварения дополняют болезненные ощущения и снижают качество жизни пациента.
Осложнения патологии
Приступ панкреатита на фоне его хронического развития наиболее опасен с точки зрения неблагоприятных последствий. Осложнения чаще всего случаются в острую фазу, когда воспалительные, инфильтративные и дистрофические изменения протекают интенсивно, повышается риск проникновения в орган инфекции. Хронический панкреатит опасен:
- образованием абсцессов, свищей, флегмоны;
- появлением псевдо-, а также истинных кист;
- развитием перитонита;
- сахарного диабета;
- частичным или полным отмиранием железы (панкреонекроз);
- воспалением клетчатки вокруг поджелудочной;
- полиорганной недостаточностью (сердечной, почечной, печеночной);
- синдромом диссеминированного внутрисосудистого свертывания.
Поздние осложнения включают кахексию (истощение организма), авитаминозы, нарушения обмена минеральных веществ, портальную гипертензию, гепатит, варикоз пищеводных вен и повышенный риск внутреннего кровотечения на этом фоне, а также рак панкреаса.
Диагностика хронического панкреатита
С симптомами воспаления поджелудочной железы нужно обратиться к гастроэнтерологу. На первой консультации врач соберет анамнез, выслушает жалобы больного, проведет осмотр (пальпация и перкуссия брюшной полости). На мысли о панкреатите специалиста натолкнут сведения об употреблении алкоголя, нарушениях питания, приеме медикаментов в сочетании с характерными симптомами. Для уточнения диагноза будет назначено комплексное обследование:
- Общий и биохимический анализы крови. Отражают состояние организма в целом, концентрации ферментов, специфических белков, уровне лейкоцитов, СОЭ.
- Копрограмма. Позволяет без сложных тестов оценить степень функциональной недостаточности поджелудочной (в кале будут обнаружены увеличенные количества крахмальных зерен, непереваренных мышечных волокон, жиров).
- Анализ мочи. Отражает состояние выделительной системы, могут быть диагностированы осложнения.
- КТ, МРТ, обычное и эндоскопическое УЗИ железы. Высокоточные методы визуализации, позволяют оценить размеры и структуру органа, наличие уплотнений, кист, включений, конкрементов, обструкцию протоков, очаги некроза, опухоли.
Перед назначением терапии врачу потребуется дифференцировать панкреатит от других состояний, сопровождающихся симптомами «острого живота». Зачастую хроническое поражение поджелудочной нужно отличить от прободной язвы, инфаркта, патологий печени, кишечной непроходимости. Для этого назначают электрокардиограмму, обзорную рентгенографию брюшной полости, УЗИ внутренних органов.
Терапия хронического панкреатита
Лечение заболевания должно быть комплексным. Основная задача — ликвидировать действие провоцирующих факторов и остановить воспалительно-дегенеративные изменения внутри органа. Поскольку во время приступа есть риск болевого шока, важнейшим этапом лечения считается подавление неприятных ощущений.
Каждый человек, который знает о своих проблемах с поджелудочной, должен усвоить — самолечение недопустимо. При любых симптомах воспаления панкреаса нужно обратиться к доктору и в обязательном порядке пройти комплексное обследование. Контроль специалиста важен для определения природы изменений внутри органа, своевременного обнаружения угрожающих жизни состояний.
Статистика гласит, что около 20% пациентов с хроническим панкреатитом погибают в первые 10 лет развития заболевания. В течение такого же периода численность летальных исходов составляет около 50%. Такая тенденция обусловлена осложнениями патологии.
Первая помощь при приступе
Обострение хронического панкреатита можно узнать по сильным болям и неукротимой рвоте. Пациенту нужно принять удобное положение (полусидя или лежа на спине). Это уменьшит приток крови к воспаленному органу и поумерит дискомфорт. Следует вызвать бригаду скорой помощи, поскольку самостоятельно доставить больного в медучреждение будет трудно.
До приезда медиков нужно обеспечить человеку полный покой, доступ свежего воздуха. На область проекции панкреаса накладывают холодный компресс (грелку с водой или пакет со льдом, замотанный в полотенце). Его продолжительность не должна превышать 20 минут. Спустя аналогичный отрезок времени процедуру повторяют.
Для облегчения боли можно дать пациенту спазмолитик (Но-Шпу, Спазмалгон, Дюспаталин, Бускопан). Во время приступа хронического панкреатита нельзя принимать ферментные препараты (Панкреатин, Креон, Фестал) это может усугубить воспаление и интоксикацию. Любые напитки (кроме воды) и яства запрещены.
Даже если приступ разрешился полным исчезновением боли, пациента необходимо доставить в клинику и обследовать. Без правильного лечения патология может привести к плачевным результатам.
Медикаментозная терапия
Острые приступы панкреатита лечат в стационарных условиях. При удовлетворительном состоянии пациента и отсутствии тревожных фактов в результатах обследования могут назначить амбулаторную терапию. Медикаментозное лечение в стационаре включает:
- инъекции анальгетиков и спазмолитиков;
- внутривенное вливание растворов для снятия интоксикации (Реосорбилакт, Глюкоза, Натрий хлористый);
- введение средств для подавления активности поджелудочных ферментов (Контрикал);
- препараты для парентерального питания.
При подозрениях на инфекционный генез обострения прописывают антибиотики цефалоспоринового ряда. Для применения в амбулаторных условиях при хроническом панкреатите назначают:
- противовоспалительные средства (Мелоксикам, Вольтарен, Седальгин-Нео);
- спазмолитики (Дюспаталин, Бускопан);
- ферментные препараты (Креон, Пангрол, Мезим);
- ингибиторы протонной помпы (Омепразол, Нольпаза, Пантопразол);
- витамины А, Е, С, D, группы В.
Лечение может длиться от 5 дней до нескольких недель (что зависит от интенсивности воспалительного процесса, степени патологических изменений). По мере стихания симптомов препараты прекращают принимать. Медикаменты из группы ферментных нужно отменять постепенно (чтобы восстановить активность поджелудочной железы).
Образ жизни и диета
Диагноз хронический панкреатит означает, что пациенту придется полностью пересмотреть свои пищевые и жизненные привычки. Всем больным без исключения рекомендуют отказаться от алкоголя и курения, употребления продуктов промышленного производства, насыщенных консервантами и вкусовыми добавками. Отныне человеку нельзя лечиться самостоятельно. Препараты от головной боли, простуды и гриппа нужно принимать по назначению врача.
Важно рационально составить режим дня. Следует полноценно отдыхать, отказаться от изнуряющего труда, избегать стрессов, нормально высыпаться. Психоэмоциональное и физическое перенапряжение может спровоцировать очередной приступ.
Диету нужно соблюдать в любой фазе хронического панкреатита. При обострении она более жесткая и начинается с голодания. После стихания симптомов рацион расширяется, однако о фастфуде, копченостях, жирном мясе и полуфабрикатах придется забыть навсегда. Правила питания при приступе панкреатита:
- голод в течение 72 часов;
- блюда подают теплыми;
- порции не более 150 г;
- 7-8 трапез в сутки;
- пища должна иметь мягкую консистенцию;
- первыми в рацион вводят разбавленные сладкие соки, кисель, некрепкий черный чай, отвар шиповника;
- далее меню обогащают слизистыми кашами из риса, овсянки, манки, гречки;
- на 6-7 день болезни разрешается употребление творожного, мясного суфле (из курицы, индейки);
- на 8 сутки подают супы на овощном бульоне с крупами, пюре;
- разрешается употребление протертых фруктов и ягод (обработанных температурно);
- с 10 дня в рацион вводят нежирные кисломолочные продукты, хлебные сухарики, галетное печенье, блюда из фарша, приготовленную куском рыбу.
Когда острая фаза остается позади, строгие ограничения снимаются. Можно употреблять сырые фрукты и овощи нейтрального вкуса, готовить рубленное мясо. Под запретом остаются:
- раздражающие продукты (кислые фрукты и овощи, специи, алкоголь);
- стимуляторы секреции пищеварительных соков (репа, сельдерей, бобовые, белокочанная капуста, редис, наваристые бульоны из мяса, грибов, рыбы);
- утятина, гусятина, баранина, свинина;
- молоко и сливки;
- кондитерские изделия;
- полуфабрикаты;
- колбасы, копчености, соления;
- маринады, консервы.
Пациент может пить черный и травяной чай, компоты, напиток из цикория, отвар шиповника. В качестве десертов можно употреблять мармелад, зефир, пастилу, мед, джем (по чуть-чуть).
Хирургическое лечение
Лечение хронического панкреатита посредством операции возможно, если патология часто рецидивирует, несмотря на адекватную терапию. Прямыми показаниями для вмешательства выступают:
- недостаточность сфинктера Одди;
- конкременты в протоках панкреаса или желчного (которые нарушают эвакуацию сока);
- абсцессы, кисты, заполненные гноем полости;
- очаги некроза поджелудочной;
- перитонит;
- онкология железы.
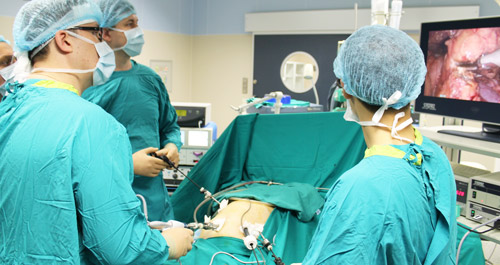
Операция может быть проведена открытым или закрытым (лапароскопическим) способом, что зависит от ее сложности, техники и целей.
Это интересно!
Онколог московской клинической больницы N 5, профессор Вячеслав Егоров, заявил о внедренной им практике органосохраняющей операции при хроническом панкреатите. Согласно утверждениям ученого, при некоторых формах заболевания проблема кроется не в самой железе, а в 12-перстной кишке. Если удалить этот участок, можно избавиться от хронического воспаления поджелудочной раз и навсегда. Раньше считалось, что избавиться от патологии невозможно. Панкреатит ежегодно превращает людей в инвалидов. Профессор провел несколько специфических операций и в 100% случаев наблюдалось выздоровление.
Прогноз
Будущее пациента с хроническим панкреатитом целиком зависит от него самого. Своевременная диагностика заболевания при первом же обострении, адекватная терапия и соблюдение диеты помогают взять патологию под контроль и добиться стойкой ремиссии.
Если пациент не отказывается от вредных привычек и нарушает правила лечебного питания, риск частых обострений и даже осложнений многократно возрастает. Наиболее неблагоприятный прогноз дают пациентам с алкогольным хроническим панкреатитом. Воспалительный процесс в железе у них нередко сочетается с гнойно-некротическими изменениями, что чревато опасными для жизни состояниями. Вялотекущее воспаление, поддерживаемое спиртным, часто приводит к онкологии панкреаса.
Профилактика
Для предупреждения хронического панкреатита необходимо рационально питаться, избегать заражения кишечными инфекциями, употребления спиртного, продуктов с пестицидами, консервантами, ароматическими и вкусовыми добавками. Важно не переедать, кушать часто, но понемногу. Доли белков, жиров и углеводов в рационе должны быть сбалансированы. Не менее важна умеренная физическая активность, а также мероприятия по укреплению иммунитета (прогулки, закаливание, употребление витаминов и минералов). Для профилактики обострений хронического панкреатита следует соблюдать диету, отказаться от вредных привычек.
Что запомнить
Патология опасна осложнениями, поэтому требует своевременной диагностики и правильной терапии. Чтоб не оказаться у нее «в заложниках», нужно усвоить следующее:
- Хронический панкреатит развивается, если неправильно лечить острую форму или нарушать диету после мнимого выздоровления.
- Симптомы болезни могут усиливаться и ослабевать, что не означает исчезновение недуга, а указывает на временное стихание воспалительных изменений в железе.
- Даже во время относительного благополучия могут развиваться осложнения (некроз, гнойное расплавление тканей).
- Основные симптомы хронического панкреатита — опоясывающая боль в животе и рвота.
- Лучшим выходом при приступе будет обращение к врачу и лечение в стационаре.
- Успешность терапии напрямую зависит от соблюдения диеты и отказа от вредных привычек.
Также нужно запомнить, что хронический панкреатит может отступать на время, но чтобы продлить фазу ремиссии, важно следить за питанием и образом жизни.
Хронический панкреатит очень часто сочетается с холециститом. При этом человека периодически беспокоят не только опоясывающие боли, но и дискомфорт в правом подреберье, горьковатый привкус во рту. Подробнее о холецистите и его лечение читайте в статье по ссылке.

Страсть, ласку и свое красивое тело, реальные индивидуалки Саратова по вызову с yessaratov.ru готовы на многое, ради вашего удовольствия. Вы можете воспользоваться услугами проститутки тогда, когда этого пожелаете, достаточно сделать один звонок и договориться о встрече. Стильные реальные индивидуалки Саратова по вызову, сочные и сладкие, они такие изобретательные и чуткие, что любой захочет их. Твои мечты и желания реализуются.
 filin-cafe.ru
filin-cafe.ru