Гнойный менингит — воспаление оболочек головного мозга, которое возникает в ответ на проникновение в них гноеродных бактерий (пневмококков, менингококков, стрептококков и других). Входными воротами для патогенов служат слизистые органов дыхательных путей, ЖКТ. Заражение, как правило, происходит воздушно-капельным путем при контакте с больным человеком или носителем заболевания.
Менингит характеризуется быстрым нарастанием интоксикации и прогрессивным поражением центральной нервной системы с нарушением функций жизненно важных органов. Лечить гнойный менингит следует незамедлительно. Прием антибактериальных препаратов должен быть начат не позднее 3 часов от момента первого контакта пациента с врачом и установления диагноза. Поэтому важно знать первые признаки заболевания и алгоритм действий при подозрении на менингит.
- Общие сведения
- Причины
- Факторы риска
- Классификация
- Патогенез гнойного менингита
- Симптомы инфекции
- Признаки у детей до 3 лет
- Как диагностировать гнойный менингит
- Менингеальный симптомокомплекс
- Анализ ликвора
- Выявление возбудителя
- Дифференциальная диагностика
- Менингококковый менингит
- Лечение
- Антибиотикотерапия
- Патогенетическое лечение
- Симптоматическая терапия
- Хирургическое вмешательство
- Осложнения и последствия
- Прогноз и профилактика
- Это интересно! Новые методы лечения менингита
- Часто задаваемые вопросы
- Заключение
Общие сведения
Гнойный менингит может быть вызван различными видами бактерий, однако наиболее тяжелая форма регистрируется при инфицировании менингококками.
Распространенность патологии — 3,3 случая на 100 тысяч населения. При этом 90% всех эпизодов приходится на младенцев до трех лет. Смертность по различным данным составляет от 5% до 30%, а частота осложнений достигает 50%.
В развитых государствах гнойный менингит встречается в несколько раз реже, чем в странах третьего мира. Особенно часто патология диагностируется в странах Африки — от Сенегала до Эфиопии. Это явление получило среди врачей-инфекционистов название «менингитный пояс».
Причины
Гнойные бактериальные менингиты в большинстве случаев вызывают:
- менингококки типов А, В и С (становятся причиной 50% от всех случаев патологии);
- гемофильная палочка (20-30% от всех бактериальных форм болезни);
- пневмококк (10%).
Оставшаяся доля приходится на таких возбудителей гнойного менингита, как стрептококки, стафилококки и кишечная палочка.
Инфекция в мозговых оболочках распространяется несколькими путями:
- гематогенным — с током крови по сосудам, снабжающим головной мозг;
- периневральным — по ходу нервных пучков;
- трансплацентарным — от больной матери — к плоду;
- лимфогенным — по ходу лимфатических сосудов;
- контактным — распространение патогенных микроорганизмов из воспалительного очага в области глазницы, костей черепа в полость среднего уха, придаточные пазухи носа, то есть переход воспаления из смежных отделов.
Гнойный менингит может развиваться после открытых черепно-мозговых или позвоночно-спинномозговых травм, которые сопровождаются ликвореей (когда истекает цереброспинальная жидкость), при несоблюдении правил асептики и антисептики во время проведения хирургических вмешательств на головном или спинном мозге.
Факторы риска
В ходе многочисленных исследований врачи-инфекционисты установили факторы риска, которые усугубляют течение менингита, увеличивают количество и тяжесть осложнений, а также частоту неблагоприятных исходов. К ним относятся:
- Возраст. Чаще всего менингит диагностируется у детей (до 5 лет) и пожилых людей. Гнойное поражение мозговых оболочек редко возникает у здоровых лиц старше 20 лет.
- Иммунодефициты. Врожденные патологии иммунной системы, ВИЧ/СПИД, онкологические заболевания, прием кортикостероидов, цитостатиков, иммуносупрессоров делают человека более уязвимым перед инфекцией. Если у здорового человека проникновение бактерий (менингококков, стрептококков и т. п.) будет сопровождаться только признаками местного воспаления (например, фарингита, отита), то у иммунодефицитных лиц отсутствие защиты со стороны иммунной системы приводит к проникновению патогенов в мозговые оболочки.
- Закрытый коллектив. Бактериальный менингит — заразное заболевание, которое при тесном контакте быстро передается от больного человека к здоровому. Такое возможно среди воспитанников детских-садов, школ-интернатов (с постоянным пребыванием), студентов в общежитиях, военных в казармах, заключенных в местах лишения свободы.
- Беременность. Во время вынашивания ребенка у женщин наблюдается физиологическое снижение иммунитета, повышается восприимчивость к различным инфекционным заболеваниям, не является исключением и менингит.
- Пренебрежение профилактическими прививками. В настоящее время разработаны вакцины против менингококка, гемофильной палочки и пневмококка. Во многих европейских странах они входят в национальный календарь прививок. В России вакцинация от пневмококковой инфекции и гемофильной палочки является обязательной только для детей из группы риска. От менингококковой инфекции прививаются в частном порядке или при планировании поездки в страны Африки.
В большинстве случаев гнойный менингит встречается у лиц с тяжелыми хроническими заболеваниями внутренних органов (печеночная или почечная недостаточность, патологии сердечно-сосудистой системы, язвенная болезнь, сахарный диабет), истощенных людей, при недоедании, голодании.
Классификация
Существует множество вариантов болезни. В зависимости от этиологии различают:
- менингококковый гнойный менингит (код по МКБ 10 — А 39.0);
- пневмококковый (G00.1);
- стрептококковый (G00.2);
- стафилококковый (G00.3).
- менингит, вызванный гемофильной палочкой.
По распространенности различают генерализованные (затрагивающие мозговые оболочки полностью) и ограниченные формы патологии.
По патогенезу врачи-инфекционисты выделяют первичный гнойный менингит. В случае его возникновения возбудитель попадает в организм из окружающей среды без предшествующей инфекции. Инкубационный период развития болезни — 2-5 суток.
Вторичный гнойный менингит образуется на фоне первичного септического очага, уже имеющегося в организме. Например, распространении возбудителя гематогенным или лимфогенным путем в оболочки головного мозга при гнойном отите.
С учетом локализации гнойный менингит бывает:
- Базальным — воспаление оболочек происходит в нижней части головного мозга.
- Конвекситальным — патологический процесс затрагивает верхнюю (выпуклую) часть мозга.
- Спинальным — поражаются оболочки головного и спинного мозга.
В зависимости от скорости прогрессии нейроинфекции менингит может быть:
- Фульминантный (молниеносный). Развивается стремительно, прогрессирует в течение нескольких часов, в подавляющем большинстве случаев приводит к смерти в 1-2 сутки.
- Острый гнойный менингит. Симптоматика развивается на протяжении 2-3 дней.
- Хронический. Характеризуется медленным, постепенным прогрессированием, невозможно точно установить, когда возникли первые признаки патологии.
Когда диагностируется гнойный менингит, очень важно определить вид, форму и характер течения патологии. Это поможет подобрать и своевременно начать правильное лечение, что улучшит прогнозы для больного.
Патогенез гнойного менингита
Патологические изменения, происходящие в организме при гнойном менингите, не зависят от его возбудителя и того, каким образом он попадает в центральную нервную систему. Пространство между оболочками головного мозга представляет собой идеальную среду для развития бактерий.
Стабильная, комфортная температура, высокая влажность, обилие питательных веществ, сниженная противоинфекционная защита — все это создает оптимальные условия для активного размножения микроорганизмов и быстрого развития воспалительного процесса.
В результате возникает воспалительный отек мозговых оболочек, нарушение микроциркуляции в сосудах субарахноидального пространства и мозга, повышение секреции цереброспинальной жидкости и, следовательно, внутричерепного давления.
Прогрессирующая гидроцефалия приводит к раздражению корешков черепных и спинномозговых нервов, чувствительных рецепторов мозговых оболочек, что обусловливает клинические проявления.
Симптомы инфекции
Инкубационный период острого гнойного менингита составляет в среднем от 2 до 5 суток. Начинается заболевание остро с повышения температуры тела до 38-39 °C, озноба, ломоты в мышцах, общей слабости и отсутствия аппетита.
По мере прогрессирования появляется неврологическая симптоматика и ее выраженность зависят от тяжести течения болезни.
Таблица — Признаки поражения ЦНС при менингите
| Общемозговые симптомы | Менингеальные знаки (свидетельствуют о раздражении мозговых оболочек) | Очаговые симптомы (признаки поражения черепно-мозговых нервов) | Признаки энцефалита (вовлечения в патологический процесс вещества головного мозга) |
| Нарастающая головная боль распирающего характера. Сильная тошнота, не связанная с приемами пищи. Многократная рвота, не приносящая облегчения. Головокружение. Помутнение сознания, ступор, сопор, кома. Генерализованные судороги. | Ригидность мышц затылка. Симптомы: — Брудзинского (верхний, средний и нижний, щечный). — Кернига. — Гийена. — Германа. — Лессажа (у новорожденных). | Боли, зуд кожи половины лица — при вовлечении в патологический процесс тройничного нерва. Двоение в глазах (диплопия), косоглазие, опущение верхнего века, разный размер зрачков (анизокория) — при поражении глазодвигательных нервов. Асимметрия лица при поражении лицевого нерва. Снижение остроты и нарушение периферического зрения — при повреждении зрительного нерва. Прогрессирующая глухота — при воспалении слухового нерва. | Изменение чувствительности кожи. Парезы, параличи. Дизартрия. Нарушения глотания твердой и жидкой пищи, поперхивание у грудных младенцев при кормлении (дисфагия). Галлюцинации, бред, нарушения сна, расстройства внимания и памяти. Появление патологических рефлексов (Бабинского, орального автоматизма). |
Дополнительные симптомы гнойного менингита зависят от его формы. Вторичное поражение мозговых оболочек развивается на фоне вовлечения в патологический процесс органов дыхательной системы, поэтому у больных могут наблюдаться: першение в горле, сухой кашель, насморк, заложенность носа, боли в грудной клетке, одышка, влажный кашель.
Гнойный менингит может возникать на фоне воспаления придаточных пазух носа или среднего уха. В этом случае, помимо основных проявлений, пациента будут беспокоить насморк, снижение обоняния, болезненность в области лба, стреляющие боли в ухе и снижение остроты слуха.
Признаки у детей до 3 лет
У грудничков гнойный менингит протекает иначе, чем у детей старшего возраста и взрослых. Начало заболевания острое, прогрессирует оно быстро — в считанные часы. Характерные признаки менингита:
- беспокойство, возбуждение, нарушения сна;
- вскрикивания, постоянный монотонный «мозговой» плач;
- отказ от груди, поперхивание при кормлении;
- частые срыгивания, рвота;
- резкая реакция на прикосновения, громкие звуки, яркий свет;
- судороги.

При обследовании больного ребенка выявляется характерная поза «легавой собаки» — младенец лежит с запрокинутой назад головой, согнутыми конечностями и изогнутым вперед туловищем.
Как диагностировать гнойный менингит
Для достоверного диагноза необходимо оценивать жалобы больного (или родителей, если речь идет о ребенке), анамнез заболевания (когда возникли первые симптомы, как развивалась болезнь, был ли контакт с другими больными) и жизни (наличие прививок, хронические патологии, нарушения иммунитета, недавнее посещение стран эндемичных по менингиту).
Подтверждается диагноз «гнойный менингит» с помощью неврологического осмотра и данных лабораторных анализов:
- общий анализ крови — лейкоцитоз, появление молодых форм лейкоцитов, ускорение СОЭ;
- биохимический анализ — изменение активности печеночных ферментов (АЛТ, АСТ и пр.), повышение С-реактивного белка;
- ликворологическое исследование (анализ цереброспинальной жидкости) — выделение возбудителя с последующим посевом и определением чувствительности к антибиотикам;
- бактериоскопия мазка из носоглотки, серологические исследования (РИФ, ИФА, реакция латекс-агглютинации), ПЦР;
- посев крови на стерильность.
С целью дифференциальной диагностики менингита применяются КТ, МРТ, рентген черепа, УЗИ головного мозга (у новорожденных). При необходимости назначается УЗИ органов брюшной полости, ФЭГДС (исследование желудка).
Менингеальный симптомокомплекс
Особого внимания заслуживают симптоматические проявления, которыми характеризуется гнойный менингит. У здоровых людей они не регистрируются, их появление свидетельствует о раздражении оболочек головного мозга.
К менингеальным (оболочечным) знакам относятся следующие симптомы:
1. Ригидности мышц затылка. Больной лежит на ровной (без подушки, с опущенным изголовьем) кушетке, на спине. При попытке согнуть его голову врач сталкивается с сопротивлением, пациент не может дотронуться подбородком до груди. При тяжелом поражении больной лежит с запрокинутой назад головой, согнуть его шею невозможно.
2. Брудзинского (верхний). При пассивном сгибании шеи больного в положении лежа на кушетк, его ноги сгибаются в коленных и тазобедренных суставах. Признак проверяется одновременно с оценкой сопротивляемости мышц затылка.
3. Брудзинского (средний). Сгибание ног наблюдается одновременно с надавливанием на область над лобком.
4. Брудзинского (нижний). При пассивном сгибе одной ноги в коленном и тазобедренных суставах под углом 90 градусов, вторая нога пациента сгибается аналогичным образом.
5. Кернига. Проявляется в том, что невозможно разогнуть коленный сустав больного при согнутом под 90 градусов тазобедренном суставе. Мешает не боль и дискомфорт, а выраженное напряжение мышц задней поверхности бедра.
6. Гийена. При сдавлении передней поверхности бедра (четырехглавой мышцы) непроизвольно сгибается вторая нога в коленном и тазобедренном суставах.
7. Германа (шея-большой палец стопы). При пассивном наклоне шеи наблюдается разгибание больших пальцев стоп.
8. Брудзинского (щечный). При аккуратном надавливании на щеки больного (сразу под скуловыми дугами) отмечается поднятие вверх плечей и сгибание рук в локтевых суставах. Благодаря такой своеобразной позе признак получил второе название — симптом «креста».
9. Симптом Лессажа, или подвешивания, помогает определить гнойный менингит у грудного ребенка. Для того чтобы выявить патологию, врач берет малыша двумя руками за подмышки со стороны спины. Затылок младенца придерживается большими пальцами обеих рук. В таком положении грудничка приподнимают над поверхностью кровати. В норме у здорового ребенка нижние конечности начинают двигаться, имитируя ходьбу. У младенца, больного менингитом, ноги сгибаются в коленных и тазобедренных суставах, подтягиваются к туловищу на длительное время и самопроизвольно не разгибаются.
Анализ ликвора
Чтобы диагностировать гнойный менингит, обязательно нужно проводить люмбальную пункцию и последующий анализ цереброспинальной жидкости. Пункция проводится в поясничном отделе позвоночника — врач специальной иглой после надлежащей обработки кожи делает укол на уровне межпозвоночного диска. Так он доходит до субарахноидального пространства, где циркулирует ликвор — жидкость, которая омывает спинной и головной мозг. При наличии воспаления мозговых оболочек всегда изменяется ее состав, физические и химические свойства.
Таблица — Показатели ликвора
| Показатели | Норма | Гнойный менингит |
| Давление, мм. рт. ст. | 150-200 (в положении сидя), 100-150 (в положении лежа на боку) | Повышено |
| Цвет | Бесцветный, прозрачный | Желто-зеленый, белесоватый, мутный |
| Цитоз (количество клеток в 1 мкл) | 0-5 (не более 1 нейтрофила) | 1000-5000 (более 90% от всех клеток составляют нейтрофилы) |
| Белок, г/л | 0,2-0,45 | 0,7-16 |
| Фибриновая пленка | Отсутствует | Грубая пленка, осадок |
| Патогенные микроорганизмы | Отсутствуют | Выявляются возбудители болезни |
| Глюкоза, ммоль/л | 2,8-3,9* | Снижено, вплоть до 0 |
| Хлориды, ммоль/л | 120-130 | Незначительно снижено или без изменений |
| Реакция Панди (повышение уровня глобулинов) | 1+ (слабая опалесценция) | 4+ (значительное помутнение) |
| Нарушение соотношения клетки/белок | Отсутствует | Выраженная клеточно-белковая диссоциация |
Перед определением уровня глюкозы цереброспинальной жидкости необходимо определить сахар крови. В норме он составляет 50-60% от аналогичного показателя плазмы крови, у здоровых людей глюкоза в ликворе — 2,8-3,9 ммоль/л. При сахарном диабете и гипергликемии уровень сахара в цереброспинальной жидкости должен быть выше.
Выявление возбудителя
Для того чтобы точно определить гнойный менингит и его вид, а также подобрать правильное лечение, необходимо выявить возбудителя заболевания. Сделать это можно с помощью:
- Изучения микропрепарата. Небольшое количество ЦСЖ, полученной в результате люмбальной пункции, исследуют при специальном окрашивании под микроскопом.
- Бактериологического исследования. Материалом для его проведения служит кровь, ликвор, отделяемое из носоглотки и дыхательных путей, содержимое элементов сыпи. Производится посев на питательные среды с дальнейшим определением чувствительности организма к антибиотикам.
- Серологических методов диагностики (РНГА, ИФА, РИФ). Позволяют выявить антигены возбудителя и антитела к нему в крови.
- Полимеразной цепной реакции. Дает возможность определить ДНК патогенного микроорганизма, его штамм, а значит и предположительную чувствительность к антибактериальным препаратам. Для исследования берут ликвор, кровь, смыв (соскоб) с носоглотки или другой материал, где предположительно может быть возбудитель.
- Исследования макропрепарата. Производится посмертно для установления причины смерти. Изучению подлежат головной мозг, ликвор, печень, почки, надпочечники.
Вырастить в искусственных условиях менингококков труднее других бактерий. Они очень требовательны к температуре окружающей среды и способны размножаться только на специальных питательных средах, напоминающих по структуре человеческий белок. Первые результаты роста и чувствительности к противомикробным препаратам можно получить не ранее чем через 10 суток.
Менингит лечится с помощью антибактериальных препаратов или их комбинации. Терапия подбирается исходя из природной чувствительности возбудителей болезни к антибиотикам и данных об антибиотикорезистентности в регионе проживания больного.
Дифференциальная диагностика
Следует различать гнойный и серозный (вирусный) менингит с отдельно выделенным туберкулезным поражением мозговых оболочек. Сделать это можно на основании жалоб, данных анамнеза болезни и жизни, а также на основании результатов исследования ликвора. Кроме того, важно отличать гнойный менингит от других патологий.
Субарахноидального кровоизлияния (САК). Для него характерно внезапное начало, в большинстве случаев больной может с точностью до минуты указать время, когда почувствовал «удар по голове». После резкой боли возникает кратковременная потеря или помутнение сознания, в дальнейшем присоединяются тошнота, рвота, появляются менингеальные симптомы. Температура при САК повышается не всегда, субфебрильная лихорадка может развиться спустя 6-24 часа после начала заболевания. Отличить субарахноидальное кровоизлияние от менингита можно по результатам ОАК и люмбальной пункции (при САК в первые дни болезни анализ крови будет не изменен, на 2-3 сутки появляется умеренный лейкоцитоз с незначительным сдвигом формулы влево или без него, умеренное ускорение СОЭ). Ликвор в первую неделю кровянистый, без существенного увеличения числа лейкоцитов.
Обострения хронического арахноидита. Встречается на фоне ОРВИ или гриппа, сопровождается признаками интоксикации (лихорадка, головная боль, общее недомогание), внутричерепной гипертензией, неврологическими нарушениями. Отличить хронический арахноидит от бактериального менингита можно с помощью данных анамнеза (наличие в прошлом черепно-мозговых травм, перенесенных нейроинфекций, аналогичных эпизодов заболевания в прошлом), не выраженных воспалительных изменений в общем анализе крови при отсутствии признаков гнойного воспаления в ликворе. При подозрении на хронический арахноидит обязательно следует проводить МРТ или КТ для исключения объемных образований головного мозга (опухолей).
Пищевой токсикоинфекции (ПТИ). Схожи с гнойным менингитом вследствие внезапного начала заболевания, острого появления лихорадки, тошноты, рвоты, интоксикации. Важным отличием является то, что при ПТИ тошнота предшествует рвоте, а последняя приносит облегчение. Отмечаются боли в эпигастрии (верхняя часть живота) или по всему животу, появляется диарея. Менингеальные знаки обычно отсутствуют, однако могут появляться при выраженной интоксикации у маленьких детей.
Менингизма. Под этим термином подразумевается появление признаков поражения мозговых оболочек без развития воспалительного процесса в них. Встречается при таких инфекционных заболеваниях как грипп, пневмония, тиф, инфекционной мононуклеоз. Отличить явления менингизма от гнойного менингита можно по результатам люмбальной пункции (регистрируется повышенное давление ЦСЖ без существенных изменений ее состава).
Также проводится дифференциальная диагностика гнойного менингита с инсультами (геморрагическим и ишемическим), первичными и метастатическими опухолями головного мозга, столбняком, энцефалитом, некоторыми психиатрическими заболеваниями.
Менингококковый менингит
Менингококковая инфекция связана с проникновением в организм менингококков. Это бактерии, похожие на зерна кофе при изучении под микроскопом. В большинстве случаев менингококковая инфекция протекает в виде назофарингита — все дети до 5-7 лет болеют ей. Однако при снижении иммунитета или у восприимчивых лиц она протекает в виде менингита. Около 50-80% людей являются пожизненными бессимптомными носителями этой бактерии и источниками для заражения окружающих.
В 10% случаев менингококкового менингита болезнь заканчивается летально. Особенно если пропустить начальные проявления. Передается бактерия воздушно-капельным путем.
Начинается заболевание остро с резкого повышения температуры до 39-40 °C, головной боли, рвоты фонтаном. По мере прогрессирования возникают типичные менингеальные признаки (светобоязнь, ригидность затылка, симптом Брудзинского, Кернига и другие).
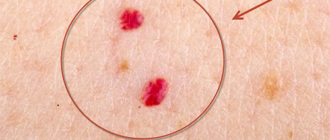
При генерализованной форме менингококковой инфекции — менингококцемии, у заболевшего наблюдаются признаки поражения центральной нервной системы, снижение артериального давления и сыпь. Геморрагические высыпания звездчатой формы, связанные с кровоизлияниями, появляются в первые часы болезни. Излюбленная их локализация: ягодицы, бедра, нижняя часть спины, ноги, реже — руки и лицо. Элементы ярко-красные, имеют различный размер, сливаются между собой. В местах значительных поражений кожи возникает некроз.
Чтобы отличить сыпь при менингококковой инфекции от других кожных проявлений, нужно приложить к ней прозрачное стекло (стакан). Если при надавливании кожа бледнеет, а высыпания сохраняют яркую окраску, нужно как можно скорее обратиться к врачу.
При пункции спинномозгового пространства вытекает гной — желтый или зеленоватый, либо ликвор просто мутный, в нем повышено содержание сахара, обнаруживаются лейкоциты в большом количестве.
Лечение должно начинаться немедленно с антибактериальной терапии — при подозрении на менингококковый менингит необходимо ввести или дать выпить ребенку/взрослому антибиотики из группы пенициллинов (например, Амоклав) или Левомицетин, Канамицин. Такое срочное лечение может спасти жизнь.
Лечение
При подозрении на гнойный менингит больному требуется экстренная госпитализация в специализированный стационар или ОРиТ (реанимационное отделение) инфекционной больницы.
Исход заболевания у большинства пациентов определяется в первые 2-3 суток от начала болезни, что требует незамедлительного начала терапии.
Антибиотикотерапия
Основу лечения менингита составляет прием антибиотиков. Важным является выбор стартового препарата исходя из предполагаемой этиологии и способности лекарства проникать через гематоэнцефалический барьер. Установить предположительного возбудителя инфекции можно на основании возраста пациента, района проживания, наличия в анамнезе контакта с больными людьми.
Окончательно определить причину, вызвавшую бактериальный менингит, можно по результатам микроскопического исследования ликвора и посева.
В группе новорожденных наиболее частыми возбудителями являются стрептококки, листерии и энтерококки. Ввиду того, что у грудничков заболевание протекает тяжелее, чем у детей старшего возраста и характеризуется большей летальностью, предпочтительным является назначение двух антибактериальных препаратов. Рекомендуется сочетание с Цефалоспоринами III поколения (Цефтазидим, Цефоперазон, Цефотаксим, Цефтриаксон), альтернативой является комбинация Ампициллина с Аминогликозидами (Амикацин, Гентамицин) или Левомицетина с Аминогликозидами.
У детей старше 3 месяцев и у взрослых главной этиологической причиной болезни является менингококк, реже пневмококк и гемофильная палочка. Стартовым препаратом в этом случае должен выступать Цефалосоприн III поколения (парентеральные Цефтазидим, Цефоперазон, Цефтриаксон), при наличии четких признаков пневмококковой этиологии – Пенициллины (Амоксициллин, Ампициллин).
Если с самого начала предполагается участие в развитии менингита кишечной флоры или анаэробных микроорганизмов, антибиотикотерапию назначают с Цефалоспоринов III поколения в сочетании с Пенициллинами и Метронидазолом.
При возможной резистентности бактерий к антибиотикам группы Пенициллинов или Цефалоспоринов, к лечению добавляются Ванкомицин (Ликованум) или Меропенем (Меронем, Роменем).
С какой периодичностью и как долго нужно принимать антибиотики, решает лечащий врач индивидуально с учетом возраста пациента, тяжести основного заболевания и сопутствующих патологий. В среднем продолжительность противомикробного лечения гнойного менингита составляет 7-10 суток, однако оценивать его эффективность необходимо в первые 48 часов.
Критериями эффективности антибиотикотерапии являются:
- Улучшение общего состояния больного в первые 1-2 суток, купирование менингеальной симптоматики.
- Уменьшение синдрома системного воспалительного ответа (нормализация температуры, частоты дыхательных движений и сердечных сокращений в минуту).
- Снижение лейкоцитоза, нормализация лейкоцитарной формулы (отмечается к 4-5 дню болезни).
- Санация ликвора от менингококка.
При неэффективности стартовых антибиотиков их меняют на препараты из группы резерва — Ванкомицин, Тиенам. Показаниями для отмены антибактериальной терапии является уменьшение цитоза до 100 клеток в 1 мкл (с преобладанием лимфоцитов), санация ликвора и нормализация уровня белка в нем.
Патогенетическое лечение
Большое значение в лечении гнойного менингита отводится патогенетической терапии, которая включает в себя мероприятия, направленные на:
- Борьбу с отеком головного мозга. Для этого назначаются осмотические диуретики (Маннитол, Сормантол), петлевые диуретики (Лазикс), глюкокортикостероиды (Дексаметазон, Метилпреднизолон, Преднизолон).
- Борьбу с гипоксией. Применяются средства, улучшающие микроциркуляцию (Трентал, Пентоксифиллин) и утилизацию кислорода тканями (Актовегин).
- Протекцию нервной ткани (Церебролизин, Кортексин, Цитиколин), улучшение мозгового кровообращения (Пирацетам). Целесообразно назначать медпрепараты после подавления воспалительного процесса в головном мозге, так как в остром периоде заболевания они могут привести к усилению отека.
- Улучшение оксигенации (подача кислорода через полнолицевую маску, ИВЛ).
- Угнетение протеолиза (Контрикал, Гордокс).
Также используется дезинтоксикационная терапия, включающая в себя внутривенное введение растворов (физиологический, глюкоза, Рингера), Реосорбилакт, при необходимости — гемодиализ.
Симптоматическая терапия
Зависит от симптомов гнойного менингита, возникших у конкретного больного. Включает в себя:
- Жаропонижающие препараты (Парацетамол, Ибупрофен, литическую смесь – Анальгин + Димедрол + Папаверин).
- Противосудорожные лекарства (Диазепам, ГОМК, аминазин).
- Парентеральное питание (глюкоза, белковые смеси) при невозможности самостоятельного приема пищи.
- Гепатопротекторы (Гептрал, Гепа-Мерц, Эссенциале).
- Антисекреторные препараты (Омепразол, Пантопразол, Рабепразол).
- Антациды (Альмагель, Фосфалюгель, Маалокс, Гевискон).
- Ферменты (Панкреатин, Мезим).
- Антигипертензивные препараты (Эналаприл, Каптоприл, Метопролол, Бисопролол).
- Препараты, повышающие артериальное давление (Кофеина бензоат, Дексаметазон, Дофамин).
Во время тяжелой острой инфекции у больного могут обостриться сопутствующие хронические заболевания, что требует контроля со стороны врача. Например, если гнойный менингит развивается у диабетиков, на его фоне может произойти декомпенсация, поэтому во время лечения таких пациентов переводят на инсулинотерапию препаратами короткого действия. Благодаря такому подходу удается быстро регулировать показатели сахара в крови без риска развития гипер- и гипогликемии.

Хирургическое вмешательство
Пациентам с вторичным менингитом помимо основного лечения, важно как можно быстрее ликвидировать гнойный очаг в организме.
Операция представляет собой пункцию и санацию гайморовой пазухи и полости среднего уха (при отите), хирургическое удаление фурункулов и карбункулов в области лица или шеи, иссечение внутримозгового абсцесса.
Осложнения и последствия
Гнойный менингит относится к группе опасных заболеваний как по своему течению, так и по осложнениям. Приблизительно у трети пациентов развиваются осложнения — чаще всего у детей и пожилых людей.
К ранним осложнениям можно отнести развитие водянки головного мозга (гидроцефалии), эпилептические припадки, повышение внутричерепного давления, тромбозы.
Гнойный менингит может вызывать энцефалиты, острые нарушения мозгового кровообращения, отек головного мозга с вклинением, полиорганную недостаточность, синдром Уотерхауса-Фридериксена (острая надпочечниковая недостаточность вследствие кровоизлияния в их кору). Иногда не удается предотвратить смертельный исход.
К поздним последствиям перенесенной патологии относятся:
- Астенический синдром — недомогание, слабость, вялость, снижение работоспособности и переносимости физических нагрузок, сонливость. В среднем длительность указанных проявлений составляет 3-12 месяцев после перенесенной инфекции.
- Интеллектуальные нарушения — снижение памяти, концентрации и внимания, отставание в психическом развитии у маленьких детей.
- Снижение остроты зрения, слепота, прогрессирующая тугоухость, глухота.
- Гидроцефалия, судорожный синдром, эпилепсия.
Гидроцефалия развивается чаще у детей, особенно грудного возраста. Связано это со снижением всасывания ликвора, реже — с закупоркой протоков и отсутствием по этой причине нормального движения спинномозговой жидкости.
Судороги возникают приблизительно у половины людей, перенесших менингит. Могут появляться уже на 3-4 день болезни. Считается, что приступы возникают из-за уменьшения кровоснабжения головного мозга. При записи ЭЭГ (электроэнцефалограммы) обнаруживаются очаги судорожной активности, как при эпилепсии.
Иногда эпилепсия выступает первым симптомом гнойного менингита на фоне какого-то заболевания.
Нейросенсорная тугоухость возникать значительно реже, в 5-10% случаев. Нарушения, как правило, временные, но в некоторых случаях снижение слуха остается навсегда. Связано это с повреждением кохлеарного аппарата (внутреннего уха) или слухового нерва.
Прогноз и профилактика
Гнойный менингит — тяжелое, жизнеугрожающее заболевание. Даже при своевременном начале терапии и использовании современных антибактериальных препаратов широкого спектра действия летальность составляет 5-30%. Частота инвалидизирующих осложнений (слепота, глухота, эпилепсия) по разным данным достигает 50%.
Для предотвращения болезни важно уделять большое внимание профилактическим мерам, что особенно актуально для людей, входящих в группу риска. Чтобы снизить вероятность заражения менингитом следует:
- Избегать мест большого скопления народа в период эпидемии ОРВИ, гриппа, пневмококковой инфекции.
- Полноценно питаться, употреблять достаточное количество жидкости, в осенне-зимний период принимать поливитамины, добавки с витамином С и цинком.
- Применять вакцины (от пневмококка, гемофильной палочки, клещевого энцефалита, противоменингококковые, например, Менактра).
- Закалять организм, избегать переохлаждений, чрезмерных физических нагрузок, стрессов.
- По возможности не контактировать с больными и носителями патогенных микроорганизмов. Особенно это важно при сниженном иммунитете (ВИЧ/СПИД, онкобольные, после пересадки внутренних органов или трансплантации костного мозга).
При обнаружении менингококкового менингита у одного из членов семьи или учащегося (сотрудника) закрытого коллектива, проводится экстренная вакцинопрофилактика. Она заключается во введении противоменингококкового иммуноглобулина, а также в химиопрофилактике (Амоксициллин, Рифампицин, Ципрофлоксацин).
Это интересно! Новые методы лечения менингита
В связи с глобальной проблемой антибиотикорезистентности микроорганизмов остро стоит вопрос о разработке стратегии лечения гнойного менингита без применения антибактериальных препаратов.
При наличии инфекции организм включает неспецифические способы защиты. Бактериальные клетки подвергаются фагоцитозу — захватываются и нейтрализуются нейтрофилами.
При тяжелом заболевании и высокой бактериальной нагрузке иммунные клетки не способны справиться с патогенными микроорганизмами и прибегают к другой тактике. Они захватывают сразу по несколько бактерий в «нейтрофильные ловушки». В таком виде патогены не уничтожаются, однако некоторое время остаются неактивными.

Данный способ хорошо работает в органах, из которых «ловушки» могут быть транспортированы с током крови и уничтожены в печени и селезенки. Однако при бактериальном менингите они не способны пройти гематоэнцефалический барьер и остаются в ликворе в неизмененном виде. Это мешает антибактериальным препаратам оказывать полноценное действие на патогены, утяжеляет течение болезни и ухудшает прогноз.
Поскольку нейтрофильные ловушки состоят в основном из ДНК, ученые в исследовании на крысах (университет Лунда, Копенгагенский университет) использовали фермент ДНКазу1, расщепляющий полинуклеотиды. С его помощью были разрушены нейтрофильные ловушки и существенно сократилось число бактериальных клеток без применения антибиотиков. В настоящее время проводится крупное международное исследование по использованию ДНКазы для людей, у которых диагностирован гнойный менингит.
Внедрение подобных ферментных препаратов в клиническую практику позволит уменьшить количество употребляемых противомикробных препаратов, приостановит развитие антибиотикорезистентности и снизит расходы на лечение.
Часто задаваемые вопросы
Вопрос: Может ли возникнуть гнойный менингит после переохлаждения?
Ответ: Менингит имеет инфекционную природу, т.е. развивается после контакта с больным человеком или носителем. Однако при переохлаждении существует риск снижения иммунитета, возникновения гайморита, острого среднего отита и пневмонии, и, как следствие, вторичного бактериального менингита.
Вопрос: Как выглядит сыпь? Чешется ли она?
Ответ: Гнойный менингит сопровождается высыпаниями, когда происходит генерализация определенной инфекции, например, при менингококке это менингококцемии. В начале заболевания они похожи на сыпь при кори, но локализуются в нетипичном месте — на ягодицах, бедрах, спине. Пятна имеют звездчатую форму, яркую окраску от красного до фиолетового цвета. Сыпь при менингококковой инфекции не чешется.
Вопрос: Как передается менингит?
Ответ: Гнойный менингит вызывается бактериями, которые передаются преимущественно воздушно-капельным путем при контакте с больным человеком, выздоравливающим или носителем инфекции. В редких случаях вторичного менингита, причиной которого становятся кишечные бактерии, заболевание имеет фекально-оральный путь передачи (при употреблении в пищу грязных овощей, фруктов, пользовании общей посудой).
Вопрос: Обязательно ли нужно делать прививку?
Ответ: В современном мире противоменингококковая вакцина входит в международных календарь прививок во многих странах мира. В России она рекомендуется пациентам из группы риска (пожилые, недоношенные и ослабленные дети, люди с иммунодефицитами), планирующим посещение эпидемиологически неблагоприятных стран (страны Африки), а также контактным лицам в качестве экстренной профилактики болезни.
Вопрос: Нужно ли соблюдать диету во время менингита?
Ответ: Гнойный менингит вызывается бактериями, поэтому избавиться от него с помощью каких-либо продуктов питания нельзя. Однако во время болезни, как и при любом тяжелом состоянии, важно придерживаться диетических рекомендаций — употреблять только термически обработанную, щадящую пищу, богатую белком, витаминами и минералами, пить как можно больше жидкости.
Специальная диета может понадобиться при наличии сопутствующих поражений желудочно-кишечного тракта (гастрит, язвенная болезнь, гепатит) или сахарном диабете.
Заключение
Гнойный менингит — опасное заболевание, требующее обязательной неотложной врачебной помощи. Любая форма (даже самая легкая) рассматривается специалистами как угрожающая для жизни и требует госпитализации в стационар.
Терапия менингита начинается незамедлительно с антибиотиков широкого спектра, в дальнейшем врач может назначить другой препарат по результатам посева. Большое внимание уделяется борьбе с отеком головного мозга, нейропротекции, а также предотвращению «гнойного расплавления» тканей. С этой целью применяются гормоны, диуретики, ноотропы и ингибиторы протеолиза.
Восстановление после менингита — длительный процесс, требующий помощи врачей (невролога, оториноларинголога, офтальмолога, сурдолога, физиотерапевта и реабилитолога). Некоторым больным может понадобиться помощь психолога, психиатра, эпилептолога.
Своевременное начало специфического лечения гнойного менингита (антибактериальная терапия, иммуноглобулины, нейропротекция) позволяет добиться улучшения состояния больного в течение 1-2 суток, а в дальнейшем приводит к полному излечению без каких-либо последствий.

Встретят у себя, приедут к тебе, проверенные феи Тюмень по вызову, интим досуг на любой вкус. Все вопросы уйдут на второй план, если вы вместо поиска обычных девушек воспользуйтесь услугами проституток города. Темпераментные проверенные феи Тюмень по вызову, сочные и сладкие, они такие интересные и профессиональные, что у любого появится желание. Окунись в удовольствие.
 filin-cafe.ru
filin-cafe.ru